病人命悬一线!打开腹腔竟恶臭扑鼻……
桂林医学院第二附属医院 2020-10-21
日前,桂林医学院第二附属医院胃肠外科接诊一例绞窄性小肠梗阻并脓毒症休克患者,肠管坏死长达2.5米,危及生命,胃肠外科通过急诊手术并联合多学科协作救治成功。
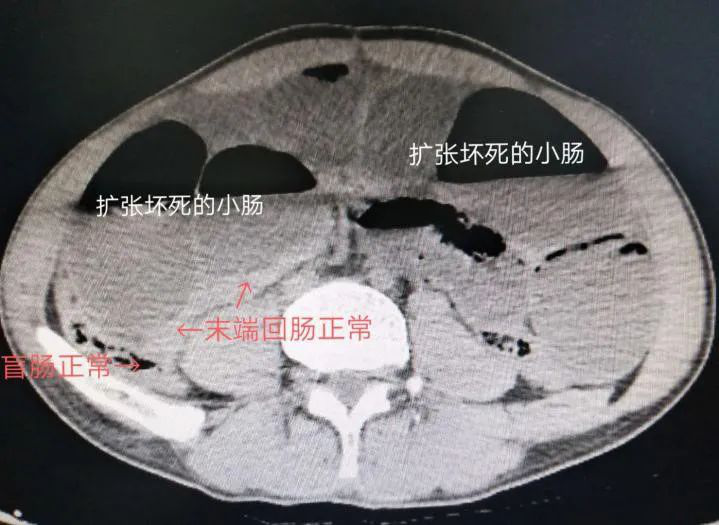
术前CT示小肠扩张、积气积液
家住桂林市恭城县的方先生,今年38岁,20年前曾行“腹腔手术”,以后每隔2~3年,出现腹胀、腹痛和呕吐,在当地医院诊断为“肠梗阻”,经保守治疗,症状可得到缓解。今年9月25日,方先生再次出现类似症状,本以为可以像往常一样非手术治疗好转,没想到症状未见减轻。“当时病情越来越严重,分明已感觉到死神在向我招手。”方先生回忆说。
家人于9月27日傍晚将方先生送往桂林医学院第二附属医院,胃肠外科接诊后,发现方先生精神萎靡,少尿,心率达160次/分,腹壁可见陈旧性手术疤痕和肠型,腹硬如板,全腹压痛及反跳痛明显。腹部CT平扫显示小肠扩张积液、腹腔积液,血常规白细胞计数明显升高。考虑诊断为:1.脓毒症休克;2.多器官功能不全;3.小肠梗阻;4.肠坏死?医护人员立即给予补液扩容等抗休克措施,应用抗生素。
经过短暂的术前准备,艾常华副主任医师和李皓医师于当晚为方先生进行急诊剖腹探查手术,麻醉科主任骆喜宝教授带领团队实施静吸复合全麻,纠正酸中毒,应用血管活性药物升压,手术室护士团队全力配合。一打开腹腔,恶臭扑面而来,大段发黑扩张的肠管,腹腔积存暗褐色浑浊液体,肠间广泛致密粘连。判断为小肠梗阻并坏死(绞窄性肠梗阻),立即吸出腹腔积液,切开坏死肠管吸出内容物以迅速减少毒性物质,降低腹腔压力。分离腹腔粘连,显露、切除坏死肠段,清洗腹腔。检查切除的小肠长约2.5米,保留的小肠近侧段长约90cm,远侧段长约140cm,考虑腹腔内坏死物已彻底清除,残留肠管血运正常,遂行小肠一期吻合,一期关腹,术毕带管入ICU。
ICU主任骆雪萍教授及团队严密监测患者的生命体征、重要脏器功能指标和病情变化,予以机械通气、加强抗感染、营养支持、镇静镇痛、升压、纠正高钾血症等治疗,患者病情逐渐好转。10月2日转出ICU,回到胃肠外科病房,继续治疗调养,10月19日痊愈出院,出院时无发热和腹痛腹胀,饮食和排便无明显异常,切口一期愈合。
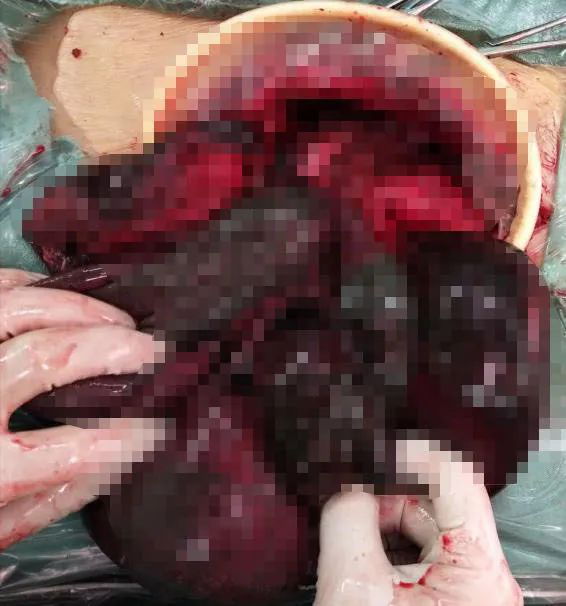
术中见大段小肠发黑坏死
桂林医学院第二附属医院胃肠外科副主任陈伟副教授介绍,绞窄性肠梗阻合并脓毒症休克属于急危重症,病死率高。方先生的病情有三个特点:一是腹腔恶臭味浓郁,这是因为坏死组织经腐败菌分解产生了硫化氢(坏疽);二是合并脓毒症休克和多器官功能不全,这是腹腔的毒素吸收后影响全身的恶果;三是小肠坏死长达52%。经过精心救治,患者相继度过了手术关、休克关、肠吻合愈合关、肠功能恢复关及切口愈合关,这是桂林医学院第二附属医院多学科快速反应和高效协作的成果。更幸运的是,方先生剩余的小肠长约230cm,尚不至于造成短肠综合征,经过数月的适应代偿,消化吸收功能有望恢复正常。陈伟副教授同时提醒,肠梗阻是一类复杂的疾病,梗阻部位、原因和程度不一,病情变化多端,一旦出现,建议尽早到医院就诊。
科普小知识
肠梗阻是由于多种原因引起的肠内容物不能正常运行、通过受限的一组临床症候群。若肠管的血供受阻则为绞窄性肠梗阻,后者如不能及时解除,可很快导致肠壁坏死和穿孔,引起严重后果。
短肠综合征是指各种原因引起广泛小肠切除或旷置后,肠道吸收面积显著减少,残存的功能性肠管不能维持患者营养需要,从而导致水、电解质紊乱以及各种营养物质吸收障碍的综合征。对于短肠综合征残留小肠长度的标准,目前尚未完全统一,第一种说法是切除小肠75%以上,第二种说法是残留小肠短于100cm,第三种说法是残留小肠短于1cm/Kg。
预约电话
门诊预约电话:0773-5590775
胃肠外科电话:0773-5581570

